Dott. Alberto Floris e Prof. Alberto Cauli
Unità Operativa Complessa di Reumatologia, Policlinico di Monserrato, AOU e Università degli Studi di Cagliari.
CONTENUTI:
DEFINIZIONE
L’artrite psoriasica (AP) è una malattia infiammatoria cronica delle articolazioni che comunemente insorge in soggetti affetti da psoriasi o con un familiare di primo grado affetto da tale patologia della pelle.
EPIDEMIOLOGIA
La psoriasi interessa circa il 3% della popolazione generale, anche se le stime della sua frequenza variano in base all’aree geografica e ai gruppi etnici studiati. L’AP è presente in circa un terzo dei pazienti affetti da psoriasi cutanea ed ha una prevalenza dello 0,3 – 1% nella popolazione generale.
Nella maggior parte dei casi la patologia cutanea precede quella articolare; raramente le due componenti possono esordire insieme o l’artrite precede la psoriasi. L’AP interessa in egual misura il sesso maschile e quello femminile ed ha il suo picco di incidenza nei soggetti tra i 30 e 50 anni di età.
CAUSE
L’AP è una malattia di origine multifattoriale, determinata dall’incontro tra una predisposizione genetica e l’esposizione a fattori scatenanti di tipo ambientale.
L’AP è comunemente definita come una malattia immuno-mediata, cioè una patologia caratterizzata da una alterazione di alcune componenti del sistema immunitario, che indirizzano la loro attività verso strutture normali dell’organismo, come articolazioni e pelle, anziché verso agenti patogeni come virus, batteri o cellule tumorali.
MANIFESTAZIONI CLINICHE
L’AP è caratterizzata da una elevata variabilità clinica. Le principali manifestazioni del coinvolgimento articolare sono l’artrite periferica, la dattilite, l’entesite e la spondilite.
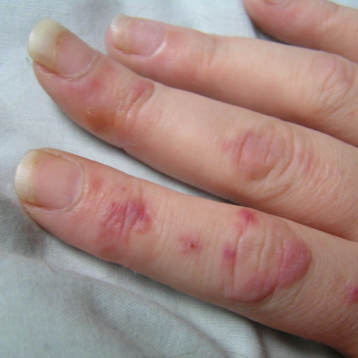
L’artrite periferica consiste nell’infiammazione delle articolazioni degli arti (es. piccole articolazioni delle mani e dei piedi, polsi, gomiti, ginocchia etc.). L’infiammazione può interessare una sola articolazione (mono-artrite); ma è più frequente il riscontro dell’interessamento contemporaneo di più articolazioni. Convenzionalmente si parla di forma oligo-articolare o poli-articolare, quando vi è l’interessamento rispettivamente di più o meno di 5 articolazioni. L’artrite si manifesta tipicamente con dolore, gonfione e limitazione funzionale a livello del distretto interessato, ma talvolata è anche apprezzabile la presenza di rossore e calore.
La dattilite rappresenta la manifestazione più tipica, anche se non la più frequente, della AP. Essa consiste in una tumefazione diffusa del dito, spesso descritto come “dito a salsicciotto”, determinata dall’infiammazione dei tendini e delle rispettive guaine dei muscoli flessori delle dita, associata o meno ad artrite delle articolazioni interfalangee prossimali e distali.
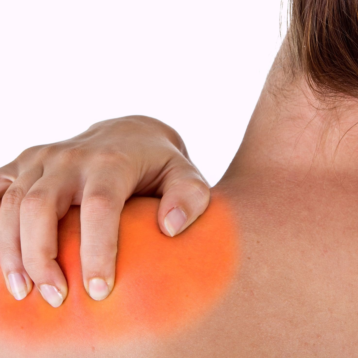
L’entesite consiste nell’infiammazione dei tendini e legamenti a livello della loro inserzione nell’osso. Nei soggetti con AP sono frequenti le entesiti, in particolare a livello del tendine di Achille, della fascia plantare o delle inserzioni muscolo-tendinee pelviche.
La spondilite e sacroileite, rappresentano rispettivamente l’interessamento infiammatorio della colonna vertebrale e dell’articolazione tra il sacro e il bacino (articolazione sacroiliaca). In caso di tale tipo di coinvolgimento il paziente potrà riferire un dolore lombare subdolo, più intenso la notte o al risveglio, che migliora con il movimento e discretamente responsivo agli antinfiammatori.
Nei soggetti affetti da AP può, inoltre verificarsi l’infiammazione della tonaca media dell’occhio (uveite), caratterizzata da dolore, fotosensibilità e alterazione della vista.
DIAGNOSI
Non esiste un test di laboratorio o un esame strumentale in grado di identificare da solo la presenza della AP. La diagnosi di questa complessa ed eterogenea malattia si basa, infatti, sulla valutazione complessiva del paziente da parte del medico, più appropriatamente un Reumatologo, che in un complesso processo di sintesi analizza l’associazione tra segni e sintomi compatibili con la malattia, la presenza di storia personale o familiare di psoriasi, l’esito di specifici esami di laboratorio e radiologici. Fase estremamente importante nella diagnosi di AP è rappresentata dall’esclusione di altre patologhe che possono avere delle modalità di presentazione simile, quali artrite reumatoide, osteoartrosi o la gotta.
Tra gli esami di laboratorio utili nella valutazione del sospetto di AP vi sono gli indici di infiammazione, che tuttavia risultano postivi solo in circa il 50% dei casi. Il fattore reumatoide, e più di recente gli anticorpi anti-CCP, sono tipicamente negativi nell’AP e la loro valutazione viene effettuata in supporto alla differenziazione con l’artrite reumatoide. Nell’AP non vi sono, a differenza di altre malattie immuno-mediate, degli auto-anticorpi caratteristici per la AP.
Altri esami utili nella valutazione del paziente affetto da AP, non tanto nella diagnosi quanto nella valutazione di possibili comorbilità sono l’uricemia, la glicemia e l’assetto lipidico.
Le indagini radiologiche possono essere utili per l’identificazione ed il monitoraggio di alcune alterazioni strutturali dell’articolazione, quali erosioni e neoapposizione ossea.
TERAPIA
Gli obiettivi del trattamento dell’AP sono il raggiungimento della remissione clinica, l’inibizione dello sviluppo del danno strutturale articolare ed il miglioramento della qualità di vita.
L’approccio al trattamento del paziente affetto da AP deve essere di tipo multidisciplinare, basata sul coinvolgimento del reumatologo per la componete articolare, del dermatologo per quella cutanea, di altri specialisti, quali oculista o gastroenterologo in caso di coinvolgimento di altri organi e apparati.
Dal punto di vista farmacologico trovano frequente utilizzo nella terapia dell’AP gli antinfiammatori non steroidei e talvolta, soprattutto in caso del coinvolgimento di una singola articolazione, l’infiltrazione con glucocorticoidi. Tuttavia, ad eccezione che per forme estremamente lievi, si rende necessario l’utilizzo di farmaci cosiddetti di fondo che hanno l’obiettivo di indurre e mantenere nel tempo la remissione dell’attività di malattia. Tra questi, quelli utilizzati generalmente in prima linea, soprattutto in presenza di artrite periferica, vi sono i farmaci antireumatici di sintesi, quali il metotressato, la sulfsalazina e la leflunomide. In presenza di una componente articolare particolarmente attiva ed in caso di inefficacia dei farmaci antireumatici di sintesi, è possibile ricorre all’utilizzo dei più recenti famarci biologici (es. inibitori del TNF, IL-17, IL23, o IL-12/23) o farmaci sintetici mirati (anti-PDE4 e anti-JAK), caratterizzati dalla capacità di inibire in maniera estremamente selettiva alcuni specifici elementi coinvolti nell’infiammazione. Per tutti questi farmaci è richiesta una attenta valutazione prima dell’inizio del trattamento per valutare l’eventuale presenza di controindicazioni assolute o relative (es. elevato rischio infettivo o riattivazione di infezioni latenti, recenti neoplasie) e successivamente per il monitoraggio della tollerabilità.