Dott. Mattia Congia e Prof. Alberto Cauli
Unità Operativa Complessa di Reumatologia, Policlinico di Monserrato, AOU e Università degli Studi di Cagliari.
CONTENUTI:
Definizione
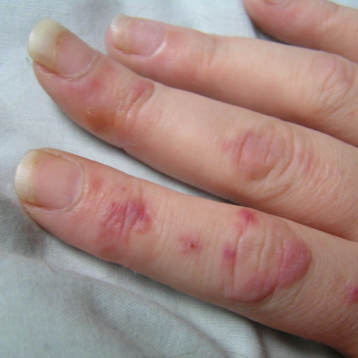
L’Artrite reumatoide è una patologia infiammatoria cronica immunomediata che colpisce prevalentemente le articolazioni periferiche (per esempio: piccole delle mani, polsi, gomiti, spalle, anche, ginocchia, caviglie, piccole dei piedi). Durante il decorso della patologia possono comparire manifestazioni extra-articolari (sistemiche, cutanee, polmonari, renali).
Epidemiologia
Come molte altre patologie immunomediate, l’artrite reumatoide colpisce più frequentemente le donne (M/F: 1/3) ed esordisce più frequentemente attorno ai 40-50 anni, anche se è possibile un esordio più tardivo con caratteristiche peculiari (artrite reumatoide dell’anziano). La prevalenza nei paesi europei è di circa 0,5-1% della popolazione.
Eziologia e fisiopatologia
La sede principale dell’infiammazione è la membrana sinoviale che riveste l’articolazione (sinovite). L’infiammazione sinoviale dell’artrite reumatoide è complessa e ancora non completamente definita in tutti i suoi aspetti, nel suo determinismo intervengono fattori genetici e ambientali che si traducono in una progressiva reazione autoimmunitaria/immunomediata e nell’instaurarsi di un processo flogistico cronico responsabile del danno articolare. La membrana sinoviale interessata dal processo infiammatorio presenta frequentemente un infiltrato di cellule (macrofagi, linfociti T e B) che sostengono il processo interagendo tra loro e secernendo, direttamente o indirettamente, mediatori quali citochine (IL-1, IL-6, TNF alfa) ed enzimi che causano la riduzione di spessore della cartilagine e le erosioni ossee caratteristiche.
Si riscontra una familiarità tra i pazienti, e questo suggerisce una componente genetica nel rischio di sviluppo per l’artrite reumatoide: alcuni geni coinvolti nella regolazione della risposta immunitaria sono predisponenti (HLA DRB*04, DRB*01, PTPN22, PADI4), ma non sono da soli sufficienti a causare la malattia.
Diversi fattori ambientali sono stati associati all’artrite reumatoide: il più rilevante è senza dubbio il fumo. Altri sono stati associati con minore evidenza, tra questi ricordiamo le patologie odontoiatriche, l’abuso di alcol, le infezioni e i disturbi della flora batterica intestinale.
Sintomatologia e quadro clinico
Il sintomo principale dell’artrite reumatoide è il dolore accompagnato da rigidità articolare. L’artrite si manifesta con dolorabilità e gonfiore delle articolazioni coinvolte che appaiono calde. Il dolore assume delle caratteristiche fondamentali (di tipo infiammatorio) che aiutano il medico a distinguere il dolore dell’artrite reumatoide da quello da altre cause; inoltre è presente rigidità mattutina di almeno un’ora e i sintomi sono più intensi al risveglio e durante la notte, migliorando con i movimenti.
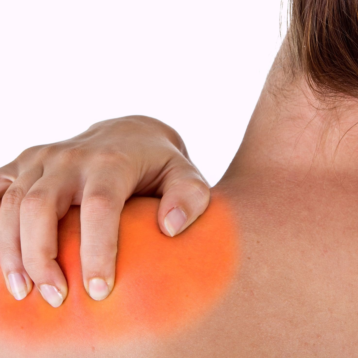
Il quadro clinico classico vede coinvolte le piccole articolazioni delle mani e dei piedi, i polsi, in maniera simmetrica e aggiuntiva, ma l’esordio può avvenire anche coinvolgendo poche altre articolazioni (ginocchia, caviglie e gomiti) o, come nel caso dell’anziano, con dolore e impaccio a carico del cingolo scapolare o pelvico.
Possono essere presenti sintomi sistemici quali febbricola, perdita di peso e astenia.
Diagnosi
Una diagnosi precoce della malattia è un elemento essenziale per migliorare la risposta ai farmaci, tuttavia è necessaria un’attenta valutazione dei sintomi e dei segni, a volte anche nel tempo, per non incorrere in errori diagnostici.
Gli esami ematici di laboratorio mettono in evidenza solitamente un aumento degli indici di flogosi (aumento di VES, PCR, frazione alfa2 dell’elettroforesi, fibrinogeno, piastrine). Importante nell’iter diagnostico ricercare alcuni autoanticorpi tipici della malattia (fattore reumatoide, anticorpi anti-peptidi ciclici citrullinati) che fanno parte dei criteri classificativi, e aiutano il medico reumatologo a individuare le forme di malattia aggressiva e, in misura minore, anche nella scelta del trattamento farmacologico.
Il reumatologo può richiedere degli esami strumentali a sostegno della diagnosi. L’ecografia muscoloscheletrica delle articolazioni può talvolta mettere in evidenza un’infiammazione poco rilevabile all’esame clinico. La radiografia delle articolazioni (tipicamente mani, polsi e piedi) è utile per la ricerca di danno osseo precoce (erosioni) e nella successiva valutazione del controllo evolutivo della patologia.
Terapia
La terapia deve essere iniziata il più precocemente possibile, subito dopo la diagnosi, e si basa su farmaci che consentono un controllo dell’infiammazione e la prevenzione del danno articolare. L’adesione alla terapia e la condivisione del progetto terapeutico con il paziente sono cardini della terapia stessa.
I farmaci che si utilizzano sono distinti in:
- farmaci chimici convenzionali (csDMARDs): methotrexate, leflunomide, sulfasalazina,
- farmaci biotecnologici (bDMARDs): antagonisti del TNFalfa, anti-B cellule (rituximab), inibitori della co-stimolazione dei linfociti T (abatacept), anti IL-6 (tocilizumab e sarilumab), anti IL-1 (anakinra).
- famaci chimici targeted (tsDMARDs): anti-Jak (baricitinib, tofacitnib, upadacitnib, filgotinib).
Secondo le più recenti linee guida il trattamento deve essere iniziato con il methotrexate (o qualora ci fossero controindicazioni, con leflunomide o sulfasalazina). In caso di insufficiente risposta a 3/6 mesi deve essere intrapreso un trattamento con bDMARDs o tsDMARDs, associato alla terapia già praticata.
Il controllo dei sintomi iniziali si ottiene con analgesici (paracetamolo) e antiinfiammatori, tenendo presente i possibili effetti collaterali.
Il trattamento con corticosteroidi è frequentemente necessario nelle prime fasi della patologia e nelle riacutizzazioni. Il dosaggio e la durata del trattamento devono essere ridotti al minimo per evitare le conseguenze dal trattamento prolungato (osteoporosi, diabete, glaucoma, ipertensione arteriosa).
I pazienti devono mantenere uno stile di vita attivo, compatibilmente con le fasi di attività di malattia, inoltre è raccomandato il controllo dei fattori di rischio cardiovascolare (controllo del peso, esercizio regolare, cessazione del fumo, controllo della glicemia), in quanto la malattia predispone ad un aumentato rischio di eventi cardiovascolari.